便秘外来
便秘外来の役割
「便秘外来」という外来を聞いたことはありますか?聞いたことがなかったと多くの人に言われます。便秘はとてもありふれたものですが、わざわざ病院に行って治療を受けるものではないと思われるかもしれません。しかし、便秘や腹痛、腹部の膨満感といったお腹の不調は人によって程度が大きく異なり、つらくて生活に大きな影響が出る方もたくさんいます。そのような便秘、その他のお腹の不調を治療するための外来が「便秘外来」なのです。
女性では2人に1人近くが便秘です。ご自身の周りの方を思い浮かべてください。きっと多くの方が、自分は便秘だと思っているのではないでしょうか。知人から便秘だと聞かされて驚くことはまずないと思います。
また、癌のような命に関わる悪性の病気と同じように便秘のことを深刻に考える人はほとんどいないでしょうし、便秘になることが珍しいと思うこともないでしょう。
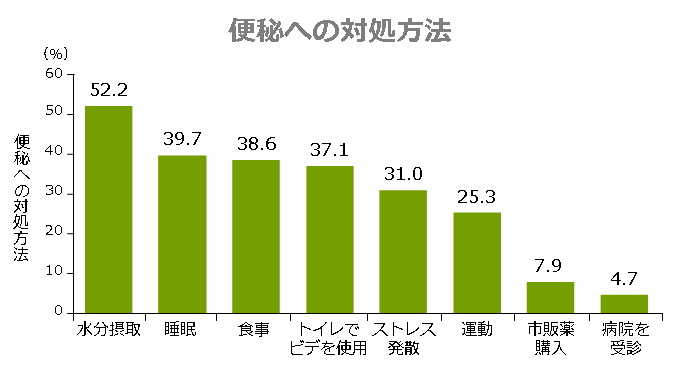
便秘は世の中にあふれています。そしてほとんどの人は自分で対処しています。便秘を改善するためにどのような対策をとるかという研究調査によると、一番多い対処方法は「水分摂取(52.2%)」でした。ついで「睡眠」「食事」「トイレでビデを使用」などが続きます。市販の便秘薬を購入する人は7.9%、そして病院を受診する人は4.9%という結果でした。
つまり、便秘と感じている人のうち病院を受診する人は20人に1人になります。女性の半数が便秘だとすると、約5000万人のうち2500万人が便秘で、そのうち125万人が通院していることになります。便秘で通院している人は思った以上に多いのではないでしょうか。
食事や水分摂取を少し意識しただけで便秘が良くなる人がいます。また、少々便秘でも全然気にしない人もいます。一方で食事や運動にすごく気をつけ、出来ることは全てやったと言えるくらい頑張っているのに一向に良くならない人がいます。毎日排便の記録を細かくつけて、リズムが崩れると気になって外出もできなくなってしまうような人もいます。男の人に多いのですが、便秘であることが恥ずかしくて他の人に言えず、一人(あるいは時に家族の方にストレスをぶつけながら)深刻に悩んでいる人もいます。
「便秘外来」は、便秘を良くしたいと考えている全ての人が診察の対象です。そして実は便秘以外の人も診察しています。お腹が張って苦しい、お腹が痛い、お腹の調子が悪くて食欲がない、そして便が漏れる人も診察します。つまり、お腹の不調で困っている人は全て診察の対象になります。何か気になることがあれば、気軽にご相談ください。
Tamura A, et al. J Neurogastroenterol Motil. 22(4): 677-685, 2016.より引用
便秘とは
便秘とはどんな状態をイメージするでしょうか?「毎日便が出ない」「お腹が痛くなる」「お腹が張って妊婦さんみたいになる」「コロコロの便が出る」・・・というところでしょうか。便秘とは「便が出なくてつらい思いをする」ということに間違いありません。
実は、便秘には定義があります。慢性便秘症ガイドライン(2017年版)によると、便秘とは「本来体外に出すべき糞便を十分量かつ快適に排出できない状態」とされます。そして、便秘による症状を不快に感じて、検査や治療を必要とする場合を「便秘症」と定義します。
快適に排出できなければ便秘なのですが、もう少し具体的な状況として、
- 週に3回未満
- 強くいきむ必要がある
- 排便後も残った感じがする
- ウサギの糞みたいなコロコロの便が出る
- 肛門の周りを押さえたり、自分でかき出したりする必要がある
- 肛門のあたりが詰まっている感じがしたり、出しにくかったりする
このような状況が4回に1回以上の排便で起こる時、「便秘」といいます。
では、便秘症の治療の目的とはなんでしょうか?便秘の定義から考えると答えがわかります。体外に出すべき糞便を、「十分量」かつ「快適に」排出することが便秘症の治療目的です。つまり排便回数を増やすことは治療の目標ではありません。あくまで排便回数は便秘を評価する項目の一つに過ぎません。
便秘外来では、排便に関する不快感を少しでも取り除き、より快適に生活できるようにすることを治療の目標とし、そのためのサポートを行います。
便秘外来を受診される方の症状
これまでに「便秘外来」を受診された方の症状についてご紹介します。自分にもあてはまるというものがあるかもしれません。もしも気になることがあればご相談ください。
●便の回数が少ない
これは一番思い浮かびやすい便秘の症状ではないでしょうか。便の回数が少ないけど、これで良いのだろうか。実は回数が少ないだけで受診する人はあまり多くありません。回数が少なくてお腹が張る、お腹が痛い、出すときにつらいなどいくつか状況が重なり、その不快感をなんとかしたくて受診する人が多いです。
●お腹が痛くなる
お腹が痛くなるのにもいくつかの状況があります。
- 便が何日も出なくて、だんだんお腹が張って痛くなってくる
- 下剤を使って便を出しているが、薬の作用でお腹が痛い
- 特にストレスや疲れがあるとお腹が痛くなりやすく、便の調子も悪くなる
- 肛門の周りが痛い
誰しも痛みを感じながら生活をすることは望みません。便が出ないとお腹が痛くなるから下剤を飲む、その下剤の作用でお腹が痛くなるという悪循環に陥ることもあります。
●一日中便が残っている感じがする
毎日少しずつ便は出るが、とにかくすっきりしなくて気持ちが悪い。排便が終わってトイレから出ても、またすぐに便が出そうな感じがして落ち着かない。肛門の周りがモゾモゾするのでじっとしていられない。「とりあえず出ているから問題ない」「死ぬわけじゃないから心配しなくてよい」「気にしすぎ」など言われることが多い状態です。残便感は本人にとっては大問題で、生活の質を著しく低下させてしまうのですが、周りから理解されにくい状態でもあります。そして薬の調整をしてもすっきりと治りにくいのも特徴です。
●出口で詰まる
お腹はグルグル動いているけどあと一歩のところで出ない。血管が切れるほどいきむけど上手く出せないなど、出したくても出せない状況です。詰まっている便が出れば不快症状が落ち着くところが残便感との違いです。
●お腹が張る
定義から考えると便秘ではないのですが、お腹の膨満感を治したくて便秘外来を受診する人は多いです。診断名としては「機能性ディスペプシア」や「機能性腹部膨満」などとなる状態です。レントゲン検査では、便やガスがいっぱい溜まっていることがありますが、逆に全然溜まっていなくても膨満感を感じる人もいます。治療の目的はお腹の中の便、ガスを出すことではなく、「膨満感を無くす」ことになります。
最近、よく話題にあがる病気の一つに小腸内細菌異常増殖症(SIBO:シーボ)があります。SIBO(シーボ)とはSmall Intestinal Bacterial Overgrowthの頭文字をとったものです。文字通り小腸に異常に増えた細菌が発酵活動を行い、発酵産物である水素やメタンガスによって小腸にガスが溜まってしまいます。
発酵というのは通常私たちの体にとって良い働きをします。いわゆる「腸活」では大腸の腸内細菌が元気に働いて、発酵活動が盛んになるような食事が勧められます。SIBOは通常では腸内細菌が少ない小腸で発酵が過剰に起こることで不快症状が出ます。
●その他
便やガスが漏れて臭いが気になるということで受診する人もいます。ガス失禁は評価が難しい状況の一つです。本当にガスが漏れて、周囲の人が臭いを感じているのか、本人がそのように感じているだけなのかが評価しづらいからです。
しかし本人が、ガスが原因で生活に支障をきたしていると考えていることは間違いないので、生活しやすくなるための対策、治療を考えていくことになります。
便秘の原因
便秘は様々な原因でなります。ダイエット目的で食事を減らして便秘になったり、ストレスが溜まって便が出にくくなったりもします。このような生活習慣や環境変化による便秘は誰にでも起こり得ます。生活習慣を見直すことで便秘が改善することは珍しくありません。便秘外来を受診するくらい困っている方でも、少し食事や運動などを見直した結果、便秘が改善することはよくあります。
また、自分自身では改善できない理由によって便秘になることもあります。例えば、加齢は便秘の大きな原因です。厚生労働省の調査結果から加齢に伴って便秘の方が増えることが明らかになっています。特に、男性では60代以降に急激に便秘と自覚する人が増えていきます。高齢男性で便秘が増えることはいくつかの理由が考えられます。仕事を退職することは1つの原因でしょう。生活のリズムが大きく変わることや運動量が減ること、精神的な変化は便秘と無関係ではないでしょう。また加齢によって食事量が減ることや筋肉量が減ることも便秘と大いに関係があると思います。
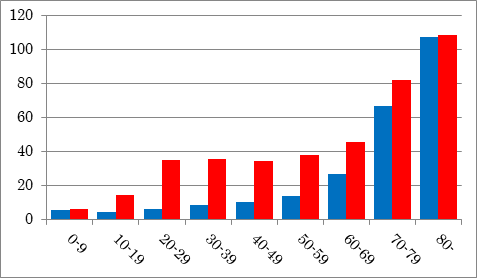
平成28年国民基礎調査(厚生労働省)の概況より作成
年齢別の便秘有訴者数(1000人あたり)
女性の場合は若いころから便秘の方が非常に多いです。便秘を専門的に調べる研究調査では、女性の半数近くは自分自身が便秘だと考えているという結果もあります。女性は思春期になると女性ホルモンがたくさん作られるようになり、月経が始まります。月経には2種類の女性ホルモン(黄体ホルモンと卵胞ホルモン)が大きく関与しますが、黄体ホルモン(プロゲステロン)の働きによって便秘になりやすくなります。卵巣の中にある卵胞は卵胞ホルモン(エストロゲン)の作用で成熟していきます。そして卵胞から卵子が排卵された後、卵胞が黄体に変化します。黄体が分泌する黄体ホルモン(プロゲステロン)の作用で子宮内膜が厚くなり妊娠に備えていくのですが、この時体の中では水分をためこもうとする働きがあります。すると腸の中の水分がより多く吸収されて便が硬くなります。黄体ホルモンが多く出ているときは腸の動きも悪くなります。そのため、便秘になりやすくなります。妊娠が成立せずに子宮内膜が脱落して出血することで月経が始まりますが、そのころには黄体ホルモンの分泌は低下し、それに伴って便は軟らかくなり腸の動きも活発になります。すると今度は便秘から一転下痢をする人も中にはいます。このように、女性ホルモンの働きによって女性は便秘になりやすい状況にあります。便秘を繰り返しているうちに、トイレを我慢することが多くなったり、直腸の感覚が鈍くなって便意を感じにくくなったりすることで習慣性の便秘に発展していきます。
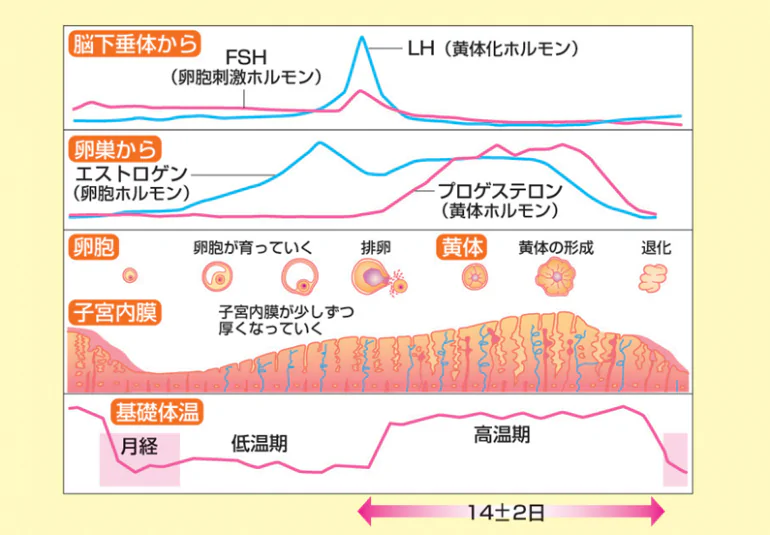
日本産婦人科医会HP(http://www.jaog.or.jp/qa/youth/月経について教えて下さい。/)より引用
また、特定の病気の影響で便秘になることがあります。例えば、うつ病など精神科疾患や、腰椎椎間板ヘルニア、脊柱管狭窄症など整形外科疾患、パーキンソン病などの脳血管疾患では、病気の影響で便秘になりやすくなります。また、大腸癌が進行して腸が狭くなると便は出にくくなります。その他、糖尿病や甲状腺機能低下症でも便秘になります。こういった便秘の原因となる基礎疾患を調べるための検査には、血液検査や内視鏡検査があります。精神疾患や脳血管疾患、整形外科疾患など、当クリニックだけでは病気の診断が難しい場合には、専門科の先生をご紹介して診察していただくこともあります。
便秘の検査
便秘か否かを調べる検査と、便秘の状態を評価する検査があります。便秘の原因は多くの場合特定できないものですが、これらの検査を通して便秘について考えていきます。
便秘か否かを調べるのは問診です。排便の回数や排便時の苦痛について質問に答えていただき、便秘か否か、便秘の重症度がどの程度かを評価します。簡単にできる質問なので、一度試してみてください。
便秘の問診票
便秘か否かを確認
 1~3と答えた質問が2つ以上あれば便秘と診断されます。
1~3と答えた質問が2つ以上あれば便秘と診断されます。
便秘の重症度を評価する
 8つの質問に答えて点数を合計してください(0点~30点満点)。0~10点は軽度の便秘、11~20点は中等度の便秘、21点~30点は高度の便秘と診断します。
8つの質問に答えて点数を合計してください(0点~30点満点)。0~10点は軽度の便秘、11~20点は中等度の便秘、21点~30点は高度の便秘と診断します。
便秘を評価する検査
血液検査
便秘の重症度や原因を特定することは難しいですが、便秘になる基礎疾患がないかを調べるのに有用です。糖尿病や甲状腺機能低下症は血液検査で調べることができます。下剤を飲みすぎて下痢が続くと体のミネラルバランスが乱れることがあります。これも血液検査で評価できます。
腹部レントゲン
お腹の中を客観的に評価する標準的な検査です。お腹に溜まっている便やガスの多さ、分布などを調べます。便やガスが肛門に向かって移動せずに腸閉塞になっていないかも調べることができます。
大腸内視鏡検査
一番の目的は大腸癌や潰瘍性大腸炎、虚血性腸炎や憩室症といった腸の表面に腫瘍や炎症、すなわち器質性疾患がないかを調べることです。また便秘薬の長期連用によって生じる腸の表面の色素沈着(メラノーシス)がないかも確認できます。
排便造影検査(デフェコグラフィ)
便の代わりとなるように小麦粉と造影剤を混ぜ合わせて作成したペーストをチューブを使って肛門から注入します。それをいきんで排泄してもらい、その様子をレントゲン検査で連続撮影します。ペーストの排泄のされかたを確認して、正しくいきめているか、腸が異常な方向に偏移しないかなどを調べます。当クリニックでは行っていませんので、希望される場合は検査可能施設をご紹介します。
大腸通過時間測定検査
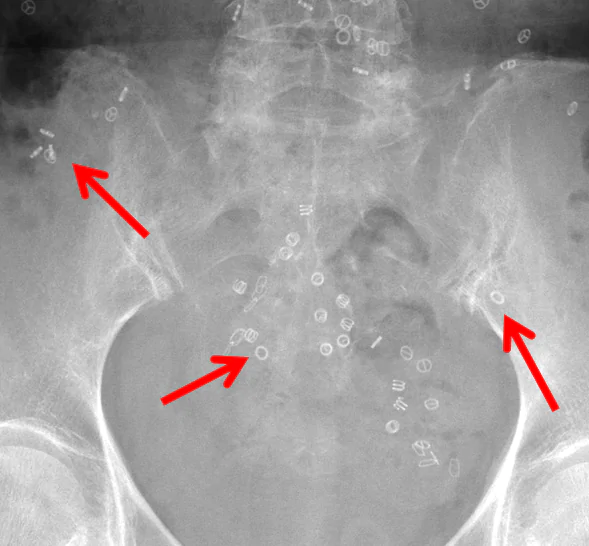
マーカーを封入したカプセルを服用してレントゲン撮影を行います。それぞれ形が異なるマーカーが入ったカプセルを3日間連続で服用し、4日目にレントゲン撮影を行います。マーカーがお腹に残っている個数から大腸の動きの良し悪しを評価します。当クリニックでは現在行っていませんので、希望される場合は検査可能施設をご紹介します。



4日目レントゲン撮影を行い、マーカーの数を数えます。
どう治療するか
●生活習慣を改善する
便秘の治療で一番大切なことは、日々の生活習慣を見直すことです。食事・運動・睡眠・ストレスなど、生活全般を見直して、お腹だけでなく体全体の調子を整えることは非常に大事です。クリニックでの診察の時に、これらについて全てお話することは現実的にはとても難しいです。生活習慣を見直して、体調を良くするために、クリニックでは食事指導や整体治療、鍼灸治療、アロママッサージやカウンセリングを受けることができます。最も大切なことは自宅での生活を見直すことです。それぞれの専門家と共に生活を見直していきましょう。
●薬による治療
生活習慣が大切なのはわかっていても、簡単には見直せないこともあります。生活習慣を整えても短期間では改善しないこともよくあります。そこで、効果的に便秘薬を用いて排便を整え、気持ちよく過ごせるようにしてきます。当クリニックでの薬の考え方、使い方についてご説明します。
便秘薬には様々なものがありますが、大きく分けると2つに分けられます。大腸の動きを刺激する薬(刺激性下剤)か否かです。刺激性下剤は即効性があり、強い効果がでる薬です。市販の便秘薬の多くは刺激性下剤の成分を含みます。刺激性下剤の最大の問題は、長期間使うと耐性が出る可能性があることです。耐性とは、だんだんと薬の効果が薄まっていくことです。同じ量では効きが悪くなるので、量を増やすことになります。一度耐性がついてしまうとその後の便秘の治療が非常に難しくなるため、基本的に刺激性下剤を定期服用することは避けています。非刺激性下剤を中心とし、刺激性下剤はあくまで屯用として用いること、それが薬の使い方の基本的な考え方です。
非刺激性下剤にも多くの種類があります。どの薬がどの程度効果が出るかを事前に予測することは難しいです。また、薬の副作用もどんな人にどれくらい出るかを予測することは難しいのが実際のところです。
以上を踏まえて、薬の使い方の原則は、
1:刺激性下剤は屯用で用いる
2:非刺激性下剤は価格や飲みやすさ、副作用について相談して決める
では、実際に用いる薬についてご紹介します。
酸化マグネシウム
約200年前に日本に伝わって以来、便秘薬として幅広く使われています。酸化マグネシウムが胃酸の影響で炭酸マグネシウムに変わります。この炭酸マグネシウムは腸の外から水を呼び込んできます。これは、浸透圧という炭酸マグネシウムの腸の中と外での濃度差を少なくするための作用によります。そして水分を含んだ便が大腸に流れることによって、便が出やすくなります。高マグネシウム血症といって、マグネシウムの血中濃度が濃くなり問題が起こることがあると厚生労働省から注意喚起が出ており、血液検査を行ってマグネシウム濃度を確認します。しかし、一方で酸化マグネシウムは市販薬としてもドラッグストアで販売されており、誰でも買うことができる安全性の高い薬と言えます。
アミティーザ(ルビプロストン)
アミティーザは2012年に30年ぶりに新しい便秘薬として登場した薬です。アミティーザも水分を腸の中に呼び込む薬ですが、その仕組みは酸化マグネシウムとは異なります。アミティーザは小腸の粘膜に作用して、水分が腸の外から中に流れ込むように調節します。薬の効き具合によって量を4段階で調節できるのは、アミティーザの良いところです。ただし、副作用として嘔気が出ることがあり、特に若い女性では副作用が出やすいとされています。
リンゼス(リナクロチド)
リンゼスは2017年に発売されました。アミティーザと同じく小腸の粘膜に作用して水分を腸の中に呼び込みます。また、リンゼスの特長として、腸の痛みに対する知覚を軽減する効果もあるため、腹痛があるイタイプの便秘に適しています。1日1回朝食前の服用だけで良いので飲みやすいのも利点です。効果は平均3時間ほどで現れます。問題点としては効きすぎて下痢になることや、頻回にトイレに行くことになることがあり、その場合却って生活しづらくなる可能性があることです。
グーフィス(エロビキシバット)
2018年に発売された、新しい便秘薬です。グーフィスは他の便秘薬とは効き方が違います。胆汁酸トランスポーター阻害薬といって、肝臓で作られ脂質の吸収に関わる胆汁に作用する薬です。胆汁は肝臓で作られ胆嚢を経由して十二指腸に流れます。十二指腸、小腸で脂肪の吸収を助けたのち、多くは腸の中から血液中に吸収されて肝臓に戻っていきます。グーフィスはこの吸収を抑え、胆汁を大腸に多く流れるようにします。胆汁が大腸に流れると腸が動く性質があり下剤作用を発揮します。胆汁の分泌が盛んになる食後に効果が出やすくなるように、朝食前に服用します。薬を服用すると平均5時間で効果が出ます。主な副作用として、腹痛が3割程度の人に出現します。
モビコール(ポリエチレングリコール)
2018年12月に登場した、一番新しい便秘薬です。腸管から吸収されないポリエチレングリコールという物質を成分とします。1包に対して60mlの液体(なんでも構いません)に溶かして服用すると、その60mlの水分がそのまま大腸まで運ばれます。軟らかい便が大腸に流れていき、便が出やすくなります。他の薬では全く効果が出なかった便秘でも効果を示すことがあり、非常に便秘改善効果に優れています。問題点は味が苦手だと続けられない(少し脂っぽい、しょっぱい)、準備が面倒である、そして価格が高価なことが挙げられます。
大建中湯
漢方薬で4つの生薬を含みます。山椒(サンショウ)、人参(ニンジン)、乾姜(カンキョウ:生姜を乾かしたもの)、膠飴(コウイ:水飴)の4つです。この4つを見てなんとなくイメージできるかもしれませんが、大建中湯は血流を良くしてお腹を温める作用があります。それによってお腹の膨満感や痛みを改善します。単独で便秘薬として使うことはありませんが、すっきりと便が出ることを期待して酸化マグネシウムなどと組み合わせて使います。
| 薬剤 | 1日量 (最大量) |
1か月価格 (3割負担) |
剤形 | 効くまで | メモ |
|---|---|---|---|---|---|
| 酸化マグネシウム(330) | 6錠 | 300 | 錠剤 | 8時間 | 胃薬併用で 効果減少 |
| アミティーザ(12) | 4カプセル | 2220 | カプセル | 8時間 | 嘔気(20%) |
| リンゼス(0.25) | 2錠 | 1620 | 錠剤 | 3時間 | 腹痛にも効果 |
| グーフィス | 3錠 | 2870 | 錠剤 | 5時間 | 腹痛(20%) |
| モビコール | 6包 | 4530 | 散剤 | 2日 | 2歳からOK |
| 大建中湯 <100> | 6包 | 1220 | 顆粒 | 8時間 | 膨満感に対して |
刺激性下剤を使い続けると耐性がつく
「刺激性下剤」という言葉を聞いたことはありますか?便秘薬のうち、大腸の動きを促して便を肛門へ向かって押し出す薬のことをいいます。刺激性下剤は効果が強力なことと、安価なことから市販薬でも多く販売されています。刺激性下剤は本当によく効きます。後ほどご説明しますが、大きな問題があるのにも関わらず街のドラッグストアやネットで簡単に買うことができます。下剤といって思い浮かぶ薬の多くは刺激性下剤と言って良いでしょう。
刺激性下剤の何が問題か、それは一言で言うと「効きが悪くなって量が増えるかもしれない」ということに尽きます。市販の便秘薬を決められた用量通り飲んでいて気持ちよく便が出ていても、そのうち効きが悪くなることがあります。すると、決められた量を超えて飲むことがあります。今までに外来を受診した人では、1日に200錠もの刺激性下剤を飲んでいたという人もいるくらいです。このような「だんだんと効かなくなる」ことを「耐性がつく」といいます。刺激性下剤は耐性がつくことが問題なのです。
習慣的に刺激性下剤を飲んで便を出していると、効き目が薄くなってきて、少しずつ量が増えます。最初は用量を守っていたのに、用量通りではすっきりしないのです。そして量が増えていきます。本当は2錠までなのに3錠、4錠と増えていきます。それでもすっきりしなくなって、いよいよ困って病院を受診することになります。
耐性がついてしまった腸を元に戻すのは大変です。刺激性下剤を完全に止めることが必要ですが、これが難しいのです。止めると出なくて、お腹が張って苦しくなってしまいます。食事や運動など生活習慣をしっかりと見直して、刺激性下剤以外の薬で便が出るのであれば、長い時間をかけて少しずつ腸は元に戻っていきます。しかし高度の耐性がつくと、元に戻るかはわかりません。戻らないのではないかというのが正直な印象です。 耐性がついているかを判断するのに重要なことは、問診で薬の量が増えているかを確認すること以外に大腸内視鏡検査で腸の粘膜を見ることが有効です。大腸内視鏡検査で大腸の表面の粘膜を観察します。粘膜の色が通常よりも濃く、褐色状になることをメラノーシス(色素沈着)といいます。このメラノーシスがあることが、耐性のサインです。軽度のメラノーシスは刺激性下剤を止めると元に戻りますが、高度のメラノーシスを元に戻すのは困難だと思います。
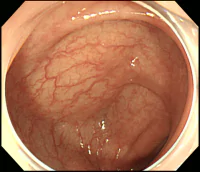
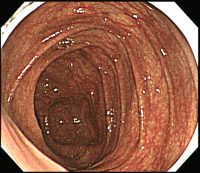
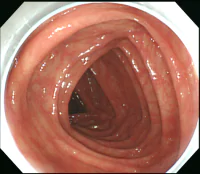
同一患者さんの内視鏡写真
左:メラノーシスなし、この検査を受けたあとしばらくしてから刺激性下剤を開始
中:左から3年後。メラノーシスを軽度認める
右:メラノーシスがわかってから刺激性下剤を中止、その2年後の検査ではメラノーシスは消失
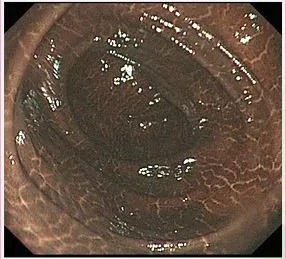
高度のメラノーシスを認める。ここまで進行すると、改善するのは難しい
刺激性下剤の成分
どのような薬が刺激性下剤なのかは成分をみて判断します。薬の成分をよく確認してください。「センナ」「ダイオウ」「ゴールデンキャンドル」「キャンドルブッシュ」「アロエ」「カッシーナ・アラタ」は刺激性下剤の成分です。気をつけないといけないのは、刺激性下剤の成分は薬以外にも入っていることです。健康食品やお茶にも含まれていることがあります。すっきりと便が出るようなイメージがある商品には、多くの場合刺激性下剤の成分が含まれています。
■具体的な品名を挙げると
- センノシド(プルゼニド・センナリド)
- アローゼン(ピムロ)
- ラキソベロン(ピコスルファート)
- 漢方薬(ダイオウを含むもの)
→潤腸湯、桃核承気湯、大黄甘草湯、通導散、麻子仁丸、桂枝加芍薬大黄湯、防風通聖散など - コーラック・ビューラック・スルーラック
- ウィズワン
- タケダ漢方便秘薬
- 「便秘 茶」で検索して出てくるお茶の多く
気づかずに刺激性下剤を飲んでいることがよくあります。大事なことは、とにかく原材料を確認することです。
刺激性下剤は絶対に使ってはいけないというわけではありません。便秘薬としての効果はとても強く、またすっきり感が出やすいのが刺激性下剤です。①用量・用法は必ず守ること、②漫然と使用しない、③定期的な服用はしないことを心がけて使いましょう。
●その他の選択
便秘の治療には薬で治療する以外に、食事や運動など生活習慣の改善や、心理療法などが有効とされています。 当クリニックでは、食物繊維を多く摂り、腸内環境を整えるための食事指導や、骨盤矯正を組み込み呼吸法や姿勢を正して胃腸の動きを改善させようとする整体施術、東洋医学的なアプローチとして鍼灸治療、またリラクゼーションも兼ねたアロママッサージなどを取り入れています。これらの治療がどの程度便秘に効果があるかはまだまだ十分に検討されていませんが、皆様がお腹の不調で悩まずにより快適に過ごすことができるよう、精一杯サポートしていきたいと思います。